Nekrotiseeriv fastsiit
Nekrotiseeruv fastsiit on pehmete kudede bakteriaalne infektsioon, mida seostatakse suure suremusega[1].
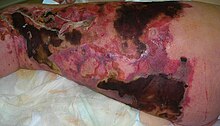
Haigust iseloomustavad põletik ja nekroos, mis saavad alguse lihaseid ja nahaalust rasvkude ümbritsevast fastsiast (sidekirmest), mis hiljem levib nahale[1]. Lihaskoe haaratust võib, aga ei pruugi esineda. Seega on infektsioon peamiselt kudedes ja fastsias[2].
Nekrotiseeruv fastsiit jaotatakse vastavalt mikroobide esinemisele ja infektsiooni paikmele kahte suurde gruppi:
1. tüüpi infektsioon on polümikroobne koos vähemalt ühe anaeroobiga ning esineb peamiselt kehatüvel, kõhul ja lahkliha piirkonnas.[1] Polümikroobset vormi esineb hinnanguliselt u 17–66% juhtudest[2][3].
2. tüüpi infektsioon on monomikroobne, mille põhjustaja on kõige sagedamini A-grupi β-hemolüütiline streptokokk, ning esineb sagedamini jäsemetel [1]. Monomikroobse vormi korral on üldjuhul haiguse kulg kiirem[2].
Eelnevalt põetud haigused suurendavad märkimisväärselt nekrotiseeriva fastsiidi riski. See on tõenäoliselt üks põhjus, miks lastel esineb seda haigust tunduvalt harvem kui täiskasvanutel.[1] Täiskasvanutel on haiguse surmavus 7–60% [2], vastsündinutel kuni 88%[3].
Epidemioloogia
muudaNekrotiseeruv fastsiit on laste seas haruldane, ent raske kuluga haigus, eriti, kui ravi varases etapis viibib. Ameerikas läbi viidud uuringus oli aastatel 2009–2012 nekrotiseeriva fastsiidi esinemissagedus 1,12 juhtumit 10 000 haiglast välja kirjutatud lapse kohta. Haigestunud laste keskmine vanus oli 10 eluaastat. Võrreldes varasemaga on laste haigestumise vanus tõusnud. Üks võimalik põhjus on tuulerõugetevastane vaktsineerimine, mille tõttu on noores eas tuulerõugetesse haigestumine vähenenud. Haiguse esinemine ei sõltu soost, rassist ega sotsiaalmajanduslikust staatusest, küll aga on ladinaameeriklastel suurem suremus.[4]
Kanadas Hamiltoni linnas asuvas haiglas, mille teeninduspiirkonda kuulub umbes kaks miljonit inimest, diagnoositi kümne aasta jooksul 15 nekrotiseeriva fastsiidi juhtu[5].
Arvatakse, et kuni 85% juhtudest esineb sporaadiliselt ja 10% juhtudest on seotud haiglatekkese infektsiooniga. Prognoosi kohaselt puutub iga kirurg oma karjääri jooksul kokku vähemalt ühe nekrotiseeriva fastsiidi juhuga.[2]
Etioloogia ja riskitegurid
muudaNekrotiseeriva fastsiidi puhul on peamised riskitegurid eelnev trauma[5], hiljutine või käesolev tuulerõugete infektsioon[4], süsteemne haigus nagu sensoorne neuropaatia või süsteemne luupus, teised infektsioonid, nagu sinusiit või kopsupõletik[5]. Teiste kaasuvate haigustena võivad esineda veel vere hüübivuse häired, elektrolüütide tasakaaluhäired, diabeet ja ülekaalulisus, kusjuures kahte esimest seostatakse märgatavalt suurema suremusega[4]. Siiski esinevad paljud juhud lastel, kellel riskitegurid puuduvad[5]. Laste puhul on kaasuv haigus anamneesis 15%-l juhtudest ning u 25%-l juhtudest ei ole fastsiidi teket võimalik seostada mingi kindla sündmusega (nt trauma)[3]. Täiskasvanute puhul esineb seevastu umbes 2/3 patsientidest mõni muu kaasuv haigus. Varem tervete inimeste infektsiooni seostatakse A-grupi streptokokiga.[2]
Sagedasemad tekitajad on A-grupi streptokokid ja Staphylococcus aureus. Harvematel juhtudel on infektsiooni põhjustajad gramnegatiivsed bakterid ja anaeroobid.[1] Võib esineda ka polümikroobset infektsiooni, mille puhul on ainsa riskitegurina tuvastatud tuulerõugete põdemine[5].
Patofüsioloogia
muudaEelnevalt kirjeldatud bakterite põhjustatud infektsioonid ei ole üldjuhul eluohtlikud, erinevalt nekrotiseerivast fastsiidist. Selle täpne põhjus on teadmata, kuid arvatakse, et nekrotiseerivat fastsiiti põhjustavad bakterid on muteerunud[2], mille tõttu neil õnnestub organismi immuunsüsteemi kaitsetegureid vältida[6]. Sõltumata tekitajast on haiguse kulg jaotatud kolme etappi. Esimeses etapis toimub angiotrombootiline bakteriaalne invasioon, sellele järgneb lokaalne koe nekroos, mis lõpeb toksiinide vabanemisega. Varases järgus tekkiv lokaalne isheemia soodustab koe nekroosi ning teiselt poolt pärsib antibakteriaalse ravi efektiivsust. Kiirelt tekkiv tromboos takistab infektsiooni levikut sügavamatesse kudedesse, mistõttu nekrotiseeriv fastsiit levib eelkõige horisontaalselt.[2]
Kliiniline pilt
muudaNekrotiseeriva fastsiidi puhul ei ole anamneesis ja objektiivsel uurimisel tihti patognoomilisi või tõsisele patoloogiale viitavaid tunnuseid. Samas võib olukord kriitiliseks muutuda juba 24 tunni jooksul. Kuigi enamikul patsientidest esineb palavik, siis vaid vähem kui pooltel on see üle 38 kraadi. Haigetel kirjeldatakse sageli tursete ja erüteemide esinemist, valu või hellust ja tahhükardiat, nekrootilise koe leidu kirjeldatakse seevastu võrdlemisi harva.[2][5] Kuna infektsioon tabab esmalt nahaalust kude ja lihasfastsiat, siis pindmise naha haaratus toimub haiguse hilises faasis ning varasele diagnoosimisele kaasa ei aita[5]. Kahtlust äratav tegur võiks olla ebaproportsionaalselt tugev valu[2].
Lastel võivad klassikalised sümptomid, nagu palavik ja erüteem, olla veelgi hilisemad, muutes diagnoosi samuti veelgi hilisemaks[3], ning ühtlasi ei pruugi lapsed olla võimelised valu iseloomustama[5].
Vereanalüüsides esineb sagedasti aneemiat (hemoglobiin < 125 g/L), hüponatreemiat (Na < 135 mEq/L) ja leukotsütoosi (WBC > 15 × 109/L). Ägeda faasi valkudest esineb C-reaktiivse valgu tõusu. CRV ja kreatiniini kinaasi märkimisväärne tõus võiks aidata nekrotiseerivat fastsiiti eristada tselluliidist. Kõige sagedamini on infektsiooni lokalisatsiooniks alajäsemed ja lahkliha piirkond.[2][5]
Väga oluline on õigeaegne verekülvide võtmine, mis võimaldab hiljem rakendada etiotroopset antibakteriaalset ravi. Radioloogilisteks uuringuteks ei ole üldjuhul vajadust.[2]
Ühe täiskasvanute seas tehtud uuringu järgi hilineb diagnoos 85–100%-l juhtudest. Samal ajal on aga varasel ravil märkimisväärne roll tüsistuste ja letaalsuse vähendamisel. Täiskasvanute seas on kasutusel LRINEC-i (Laboratory Risk Indicator for Necrotizing Fasciitis) skoor, mis jagab patsiendid madala, keskmise ja kõrge riskiga klassi vastavalt nekrotiseeriva fastsiidi esinemistõenäosusele.[1] LRINEC-i skoor võiks eelkõige olla abiks, eristamaks nekrotiseerivat fastsiiti teistest pehme koe infektsioonidest, nagu tselluliit[2]. Sellel meetodil on madal sensitiivsus, kuid kõrge spetsiifilisus, mille tõttu võib palju esineda valepositiivsust. Haiguse rasket kulgu arvestades on see aga aktsepteeritav.[1] Interpreteerimisel tuleb kindlasti arvestada võimaliku maksa- ja/või neerupuudulikkusega[2]. Välja on pakutud modifitseeritud P-LRINEC-i skoor, mis on kohandatud laste populatsioonile. Selle järgi on kõige olulisemal kohal CRV > 20 mg/L ja Na < 135 mEq/L, mille korral peaks tugevalt kaaluma nekrotiseeriva fastsiidi diagnoosi. Mõistagi ei tööta ükski skooringsüsteem isoleeritult, nii on seegi mõeldud vaid abistavaks teguriks.[3]
Ravi
muudaRavi nurgakivid on raske infektsiooni puhul laia toimespektriga antibakteriaalne ravi, millele järgneb infektsioonikolde kirurgiline kontroll koos organfunktsioonide toetamisega. Vajalik võib olla korduv kirurgiline nekroosi eemaldamine ning hiljem ka nahaplastika. Antibiootikumist üksi ei piisa ning kindlasti tuleb jätkata kirurgilise infektsiooni kontrolliga, ilma milleta on letaalsus ligi 100%. Kõige sagedasem tekitaja on küll streptokokk, kuid esmase valikuna penitsilliini ainsa preparaadina üldiselt pigem ei soovitata. Põhjenduseks on toodud suurt bakterite kontsentratsiooni, mille tõttu penitsilliin võib jääda ebaefektiivseks. Seetõttu on soovitatud juurde lisada klindamütsiin.[2] Klindamütsiinil on lisaks otsene mõju ka antitoksiinidele, pakkudes seeläbi suuremat kaitset raske streptokokkinfektsiooni puhul, millel on toimetka anaeroobsetele tekitajatele. Hiljem on soovitatav antibakteriaalset ravi korrigeerida sõltuvalt külvide tulemustest.[5]
Ravi tulemuslikkus ja haiguse suremus on otseses seoses nekrootilise koe eemaldamise kiirusega ning antibakteriaalset ravi käsitletakse pigem kui toetavat ravi[2].
Keskmine aeg haige presentatsioonist kuni antibiootikumravi alustamiseni on 2,5 tundi ja keskmine aeg operatiivse ravini 22 tundi[5]. Neil, kes jõuavad kirurgilisele ravile vähem kui 24 tunni jooksul, on elumus tunduvalt parem kui neil, kes jõuavad sinna hiljem[2]. Ühele haigele tehakse 2–10 operatsiooni ja haiglas veedetud aeg jääb 3–36 päeva vahele[3][5].
Kanadas tehtud uuringust selgus, et lapsed, kelle triaažikategooria oli kõrgem, ei saanud varasemat antibakteriaalset ravi, ühtlasi ei jõudnud nad varem kirurgilisele konsultatsioonile ega ravile, võrreldes nendega, kelle triaažikategooria oli madalam[5]. See ilmestab veelgi nekrotiseeriva fastsiidi varjatud iseloomu.
Tüsistused
muudaPärast operatiivset ravi võib osutuda vajalikuks nahaplastika[5]. Tõsise tüsistusena võib umbes viiendikul esineda septilist šokki ja kompartmentsündroomi. Ägedat respiratoorset distressi sündroomi, testikulaarset atroofiat, tromboosi ja septilist artriiti esineb harvem.[4][5] Toksilise šoki sündroomi väljakujunemisel on haigete letaalsus uuringute järgi kuni 100%[2].
Viited
muuda- ↑ 1,0 1,1 1,2 1,3 1,4 1,5 1,6 1,7 Ali SS, Lateef F. Laboratory risk indicators for acute necrotizing fasciitis in the emergency setting. Journal of Acute Disease 2016; 5(2): 114–116. http://dx.doi.org/10.1016/j.joad.2015.11.003
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2,10 2,11 2,12 2,13 2,14 2,15 2,16 2,17 Harrison WD, Kapoor B. Necrotizing soft tissue infection: principles of diagnosis and management. Orthopaedics and trauma 2016; 30(3): 223–231. https://doi.org/10.1016/j.mporth.2016.05.001
- ↑ 3,0 3,1 3,2 3,3 3,4 3,5 Putnam LR, Richards MK, Sandvall BK, Hopper RA, Waldhausen JH, Harting MT. Laboratory evaluation for pediatric patients with suspected necrotizing soft tissue infections: A case-control study. J Pediatr Surg. 2016 Jun;51(6):1022-5. doi: 10.1016/j.jpedsurg.2016.02.076.
- ↑ 4,0 4,1 4,2 4,3 Totapally BR. Epidemiology and Outcomes of Hospitalized Children With Necrotizing Soft-Tissue Infections. Pediatr Infect Dis J. 2017 Jul;36(7):641–644. doi: 10.1097/INF.0000000000001498.
- ↑ 5,00 5,01 5,02 5,03 5,04 5,05 5,06 5,07 5,08 5,09 5,10 5,11 5,12 5,13 5,14 VanderMeulen H, Pernica JM, Roy M, Kam AJ. A 10-Year Review of Necrotizing Fasciitis in the Pediatric Population: Delays to Diagnosis and Management. Clin Pediatr (Phila). 2017 Jun;56(7):627–633. doi: 10.1177/0009922816667314
- ↑ An TJ, Benvenuti MA, Mignemi ME, Thomsen IP, Schoenecker JG. Pediatric Musculoskeletal Infection: Hijacking the Acute-Phase Response. JBJS Rev. 2016 Sep 27;4(9). doi: 10.2106/JBJS.RVW.15.00099